毛嚢炎、癤腫症。 診療案内|専門薬剤師による診療案内

毛包炎・癤腫症は毛包の感染からなり、膿皮症に含まれるものである。 様々な形や症状を知ることの重要性は、その頻度の高さ、適切な治療への十分な反応、そして局所的な感染が重篤な合併症を引き起こす可能性のある細菌性貧血の発生源となりうるという事実にある。
生態学
毛包炎および癤腫症の原因菌として最も多く関与しているのは黄色ブドウ球菌であるが、化膿レンサ球菌、緑膿菌、クレブシエラ属菌によっても引き起こされることがある。 etc.
細菌感染の病因はいくつかの要因に依存する:
細菌の病原性
ゲートウェイの存在
細菌の侵入に対する宿主の防御能力
考慮しなければならない重要な事実は、ブドウ球菌の健常キャリアーの存在である。 人口の約20%が持続的キャリア、60%が間欠的キャリア、20%が一度もキャリアでない。 最も一般的な部位は鼻の穴です。 重要なのは、自己接種のリスクと、環境中の他の感受性が高い人への感染の可能性があるためで、不明な場合は、皮膚感染症を再発させる可能性があります。
CLASSIFICATION OF PILOSEBACAL FOLLICLE INFECTIONS
グラム陽性球菌(ブドウ球菌、連鎖球菌)による毛包炎
Superficial folliculitisに分類されている。
深部毛包炎:ブドウ球菌性毛包炎、腫物、カーバンクル、スタイ、ひげの偽毛包炎
緑膿菌による毛包炎
その他のグラム陰性桿菌による毛包炎
。
SUPPERFOLICULITIS
表在性毛包炎は毛包のオスティウムの感染からなり、したがってオスティオ毛包炎とも呼ばれる。
最も頻繁に分離される原因菌はS.Ureusである。
臨床症状は、毛包周囲の紅斑性丘疹で、その上に毛を中心とした黄白色の膿疱が急速に発生し、その周囲を炎症性ハローが取り囲みます。 膿疱が乾くと痂皮ができ、落ちても傷跡は残りません。 鑑別診断としては、他の毛包炎(カンジダ症やグラム陰性毛包炎など)、偽毛包炎(後述)、異なる初発病変(コメド、丘疹、膿疱、結節)が混在するニキビで、S.M.A.が関与する場合があります。 毛孔性角化症は、角質化した紅斑性の毛包性丘疹で、触ると掻痒感があり、四肢の伸側に多く、乾燥の結果として発生するが、感染性の病因はない。
治療には、皮膚の酸性pHを尊重した洗浄剤、クロルヘキシジンなどの局所消毒剤、ムピロシン、エリスロマイシン、クリンダマイシン、フシジン酸などの局所抗生物質が使用されます。 非常に広範囲な症例や、外用薬で症状が改善しない症例では、可能であれば培養と抗体検査を行い、抗生物質の内服を行います。
DEEP FOLICULITIS
これらは、卵管に加えて、卵胞がその深部に影響を受ける感染症です。 以下の疾患を含む:
顎ひげ症
ひげ部(図1)や頚部の隣接部に表在性の毛包炎として始まり、ひげそりで容易に拡大する。 微小膿疱が観察され、やがて合体して表面に膿疱を伴う炎症性プラークを形成する。 最も多い部位は上唇です。 鑑別診断は深在性皮膚糸状菌症、他家毛包炎、偽毛包炎とする。
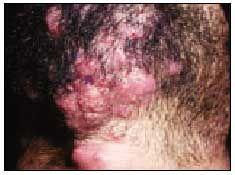
図.1.2.3. 1.ひげ縮み
毛包炎
毛包周囲炎を伴う毛包炎が起こり(図2),素因のある人の毛深い皮膚部位に多く見られる。 膿疱または壊死部を中心とした直径1〜2cmまでの熱感、疼痛を伴う1つまたは複数の紅斑性結節で現れ、リンパ管炎を伴うこともあります。 腫れ物が成熟すると、中心部から壊死した物質が変動し、排出されるようになる。 自然に、あるいは外科的切開によって排出された後、炎症の徴候は急速に治まりますが、自己接種によって近くの部位に新しい病変が現れることがよくあります。 発熱や全身倦怠感が見られることもあります。 部位や素因は毛包炎と同様です。
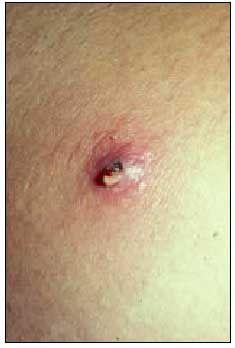
図2 癤
外耳道の局所病変で激痛を伴います。
癤腫症は、様々な場所に単一または複数の腫瘤が長期間にわたって繰り返し発生するもので、これらの症例では、素因の存在を評価するとともに、患者の環境における鼻腔ブドウ球菌の保菌者の存在を確認し、再発性コロニー化の原因とすべきである。
上唇と鼻唇溝の領域に影響を及ぼす腫れ物は、この領域が角静脈を通って海綿静脈洞に排出され、この洞の血栓性静脈炎の危険があるため、操作してはいけません。 臨床的には、顔面の赤色ブドウ球菌性浮腫、発熱、悪寒、著しい全身倦怠感などを呈し、緊急の治療を要する。
Antrax
複数の腫瘤の合体(融合または癒着)により、皮下細胞組織への化膿が拡大して、その拡大を促す下層の瘻孔を形成して発症する。 炎症性の結節またはプラークとして現れ、さまざまな毛包を含み、圧縮されるとそこから膿が放出されます。 全身的な病変が多く、基礎疾患との関連も指摘されています。 治癒は肉芽形成によって行われ、通常、紫色の瘢痕を残し、時に肥厚性である。 Carbuncle carbuncleは、治療を行わないと死亡率が高く、大きな瘢痕を残す重篤な感染症です。
Smut
S. aureusによる毛包周囲炎を伴う睫毛の毛嚢炎です。 眼瞼浮腫とその表面に膿疱を伴う単発の結節性炎症性病変として発現する。 通常は自然治癒しますが、局所の温熱や抗生物質の外用でより早く改善します。
髭の偽毛嚢炎
髭剃り時に髭の毛根に食い込み、侵入した異物に起因する二次性の炎症反応です。 また、女性の脱毛も同様の状態を引き起こすことがあります。 これは、黄色ブドウ球菌の感染が二次的なものである機械的毛包炎である。 剃毛部、特に首や顎の部分に多発性の丘疹や膿疱として現れ、皮膚の中に巻き毛が確認でき、皮膚と平行に配列しています。
深在性毛瘡の治療
治療は、患部の剃毛や脱毛を避け、消毒薬、ムピロシン、全身性抗生物質を塗布します。
できものに対しては、局所治療でほぼ十分です。 防腐剤溶液(過マンガン酸カリウム1/10,000、硫酸亜鉛または銅、ポリビニルピロリドンヨードまたはクロルヘキシジン)またはフシジン酸、ムピロシンまたはゲンタマイシンによる抗生物質クリームを1日2回、10~12日間塗布します。
病変が変動する場合、垂直手術による切開と排液により痛みと炎症が急速に改善することがあります。 炭疽では、腫れ物とは異なり、直ちに全身的な抗生物質治療が必要で、病変部の外科的ドレナージが必要となります。
全身性抗生物質の治療ガイドラインは以下の通り:
Cloxacillin 500 mg/6時間経口(2 g/6時間静注)重症度に応じて、7~10日間投与する。
アモキシシリン・クラブラン酸 500mg/8時間
エリスロマイシン 15~20mg/kg/日、4等分
フシジン酸 250mg/12時間。
再発性のブドウ球菌感染症がある場合、特に保菌率が他の人よりも高い医療従事者では、鼻腔培養を行って保菌状態を判断する必要があります。 この場合,ムピロシン2%を12時間おきに5~10日間,局所的に鼻腔内投与する除菌治療,あるいはリファンピシン600mg/日とクロキサシリン250mg/日またはコトリモキサゾールを10日間併用する治療を開始すべきである。
感染を助長する要素を減らすために衛生対策を行う必要がある。 そのため、毎日の身の回り品やベッドリネンの交換、消毒用洗剤の使用、タオルの頻繁な交換による個人使用、短い爪が必要です。
PSEUDOMONIA AERUGINOSA FOLLICULITIS
P. 緑膿菌性毛包炎(冒頭の写真参照)は通常、小規模な流行で起こり、感染は通常、特にプール、温泉地、サウナで塩素消毒が不十分なために汚染された水から起こります。 また、汚染されたスポンジ、脱毛、ニキビに対する長期の抗生物質治療などがその貯蔵庫に関係している可能性もあるが、明確な病因のないまま散発的に感染が起こることもある。 0.5mg/l以下の遊離塩素濃度では緑膿菌が増殖する。
潜伏期間は数時間から数日である。 臨床症状は他の毛包炎と同様で、体幹、臀部、下肢に毛包性丘疹と膿疱が発生します。 強い痒みおよび/または痛みを伴うことから、この病因を疑うことができる。 脱毛後感染症は、脱毛(ワックス脱毛または電気脱毛)後6〜48時間で両脚に現れる丘疹・膿疱性病変を特徴とし、熱によって毛包のオスティウムが拡張し、微生物が侵入しやすくなることが原因である。
診断の確定は、病変部の培養によって行われます。この培養は困難な場合もあるため、臨床的に疑いが強い場合には、連続培養が推奨されます。
経過は自己限定的で、保存的局所治療(1%酢酸とスルファジアジン銀、またはポリミキシン、ネオマイシン、バシトラシンなどの湿布)が推奨されます。 感染が持続する場合、または患者が免疫抑制されている場合は、全身的な抗生物質治療が必要です。 感染源の特定に努め、水の塩素消毒を十分に行い、スポンジを煮沸消毒することが望ましいとされています。
GRAMMNEGATIVE FOLICULITIS
毛包のグラム陰性桿菌感染症で、しばしばアクネの長期抗生物質治療の合併症として生じる。
Pseudomonas sp, プロテウス菌と大腸菌 感染源は通常、患者であり、口や耳から毛包性大腸菌が発生します。
診断には臨床的な疑いが非常に重要であり、その後病変の培養を行って確認します。 治療法については、これまでの抗生物質治療を中止し、アンピシリンなどの他の薬剤を寛解が起こるまで投与する必要があります。 ほとんどの症例は治療に満足に反応するが、診断がつかず、引き金となる抗生物質治療が維持されると、長期にわたる経過をたどることがある。
GENERAL BIBLIOGRAPHY
Fitzpatrick TB, Freedberg IM, Eisen AZ, et al. 一般医学における皮膚科学. アルゼンチン:Panamericana, 2001.
Fonseca E. 細菌感染症. In: Ferrándiz C, editor. Dermatología Clínica, 2nd ed. Madrid: Harcourt, 2001;21-32.
Freedberg IM. 現在の皮膚科 診断と治療 Philadelphia: Current Medicine, 2001.
Ortega del Olmo RM, Fernández Pugnaire. 細菌性皮膚感染症 診断と治療の側面。 Medicine 1999;7:6297-305.
Leave a Reply