Arie de cercetare
Marea majoritate a celulelor implicate în imunitatea mamiferelor derivă din precursori din măduva osoasă (jumătatea stângă a figurii 1) și circulă în sânge, intrând și uneori ieșind din țesuturi atunci când este necesar. O celulă stem foarte rară persistă în măduva osoasă adultă (la o frecvență de aproximativ 1 la 100 000 de celule) și păstrează capacitatea de a se diferenția în toate tipurile de celule sanguine. Hemopoieza a fost studiată fie prin injectarea unui număr mic de celule medulare marcate genetic în șoareci receptori și observarea progeniturilor pe care le generează (clonare in vivo), fie prin cultivarea precursorilor măduvei osoase în prezența unor factori de creștere corespunzători (clonare in vitro). Proliferarea și diferențierea tuturor acestor celule se află sub controlul factorilor de creștere solubili sau legați de membrană produși de stroma măduvei osoase și de către fiecare dintre ele. În interiorul celulei, aceste semnale activează factori de transcripție specifici, molecule de legare a ADN-ului care acționează ca întrerupători principali care determină programul genetic ulterior, dând naștere, la rândul lor, la dezvoltarea diferitelor tipuri de celule (cunoscute sub numele de linii genetice). În mod remarcabil, studii recente au arătat că este posibil să se transforme un tip celular diferențiat în altul prin introducerea experimentală în celulă a factorilor de transcripție potriviți. Această descoperire are implicații terapeutice importante, de exemplu, în vindecarea imunodeficiențelor genetice. Majoritatea celulelor hemopoietice se opresc din diviziune odată ce sunt complet diferențiate. Cu toate acestea, limfocitele se divid rapid și se extind în urma expunerii la antigen. Numărul crescut de limfocite specifice pentru un antigen formează baza memoriei imunologice.
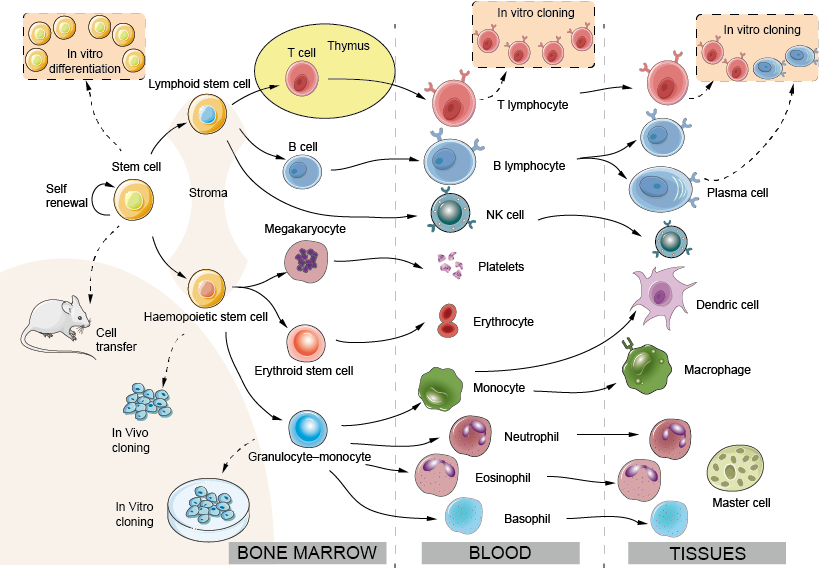
Figura 1. Dezvoltarea celulelor imunitare: sistemul hemopoietic
Măduva osoasă: Spre deosebire de majoritatea celorlalte țesuturi sau organe, sistemul hemopoetic se reînnoiește constant. La adult, dezvoltarea celulelor hemopoetice are loc predominant în măduva osoasă. La făt, înainte ca oasele să se dezvolte, hemopoeza are loc mai întâi în sacul vitelin și apoi în ficat.
Stroma: Celule epiteliale și endoteliale care asigură suportul și secretă factori de creștere pentru hemopoieză.
Celula stem: Celula medulară totipotentă și care se autoreînnoiește. Celulele stem se găsesc în număr redus atât în sânge, cât și în măduva osoasă, iar numărul acestora poate fi sporit prin tratament cu factori de creștere adecvați (de exemplu, G-CSF), ceea ce facilitează foarte mult procesul de transplant de măduvă osoasă.
Celula stem limfoidă: se presupune că este capabilă să se diferențieze în limfocite T sau B. Date foarte recente sugerează că distincția dintre celulele stem limfoide și mieloide poate fi, de fapt, mai complexă.
Celula stem hematopoietică: precursor al nodulilor splinei și probabil capabilă să se diferențieze în toate căile limfoide, cu excepția celei limfoide, adică granulocite, eritroide, monocite, megacariocite; adesea denumită CFU-GEMM.
Celula stem eritroidă: care dă naștere eritrocitelor. Eritropoietina, un hormon glicoproteic format în rinichi ca răspuns la hipoxie, accelerează diferențierea precursorilor eritrocitelor și, astfel, ajustează producția de eritrocite la cererea pentru capacitatea lor de transport al oxigenului, un exemplu tipic de „reacție negativă”.
Precursor comun al granulocitelor și monocitelor: proporția relativă a acestor două tipuri de celule este reglată de factori de „creștere” sau de „stimulare a coloniei”.
Clonare: Potențialul celulelor stem individuale de a da naștere la unul sau mai multe tipuri de celule hemopoetice a fost explorat prin izolarea unor celule individuale și permițându-le să se dividă de mai multe ori, iar apoi observând ce tipuri de celule pot fi găsite printre progenituri. Acest proces este cunoscut sub numele de clonare (o clonă fiind un set de celule fiice care provin toate dintr-o singură celulă mamă). Dovezile sugerează că, în anumite condiții, o singură celulă stem poate da naștere la toate celulele complet diferențiate ale unui sistem hemopoetic adult.
Neutrofil (polimorf): Cel mai frecvent leucocite din sângele uman, o celulă fagocitară de scurtă durată ale cărei granule conțin numeroase substanțe bactericide. Neutrofilele sunt primele celule care părăsesc sângele și pătrund în locurile de infecție sau inflamație.
Eozinofil: Un leucocite cu granule refractare mari care conțin un număr de proteine foarte bazice sau „cationice”, posibil importante în uciderea paraziților mai mari, inclusiv a viermilor.
Basofil: Un leucocite cu granule mari bazofile care conțin heparină și amine vasoactive, importante în răspunsul inflamator. Cele trei tipuri de celule de mai sus sunt adesea denumite colectiv „granulocite”.
Megakaryocit: Celula mamă a trombocitelor din sânge.
Plachetele: Celule mici responsabile de sigilarea vaselor de sânge deteriorate („hemostază”), dar și sursa multor mediatori inflamatori.
Monocit: O celulă precursoare din sânge care se transformă în macrofag când migrează în țesuturi. Monocitele suplimentare sunt atrase în locurile de inflamație, furnizând un rezervor de macrofage și poate și de celule dendritice.
Macrofag: Principalul fagocit rezident al țesuturilor și al cavităților seroase, cum ar fi pleura și peritoneul.
DC (celulă dendritică): Celulele dendritice se găsesc în toate țesuturile organismului (de exemplu, celulele Langerhans din piele), unde captează antigenul și apoi migrează către zonele cu celule T din ganglionii limfatici sau splină prin intermediul limfatice sau al sângelui. Funcția lor principală este de a activa imunitatea celulelor T, dar pot fi, de asemenea, implicate în inducerea toleranței. Un al doilea subset de DC plasmocitoide (denumire care derivă din asemănarea lor morfologică cu plasmocitele) sunt principalii producători de interferoni de tip I, un grup important de proteine antivirale. Deși în mod experimental, celulele dendritice sunt adesea derivate din celulele mieloide, linia de dezvoltare a celulelor dendritice din măduva osoasă este încă subiect de dezbatere.
Celula NK (natural killer): O celulă asemănătoare cu un limfocit, capabilă să ucidă unele celule infectate cu virusuri și unele celule tumorale, dar cu seturi complexe de receptori care sunt destul de distincte de cele de pe limfocitele adevărate (pentru mai multe detalii, vezi Fig. 10). Celulele NK și celulele T pot avea un precursor comun.
Limfocitele T și B: Limfocitele T (derivate din timus) și B (derivate din măduva osoasă sau, la păsări, derivate din bursă) sunt componentele celulare majore ale imunității adaptative. Limfocitele B sunt precursoarele celulelor formatoare de anticorpi. În viața fetală, ficatul poate juca rolul de „bursă”.
Celulă plasmatică: O celulă B în starea de secreție de anticorpi cu rată mare de secreție. În ciuda numelui lor, celulele plasmatice sunt rareori observate în sânge, dar se găsesc în splină, în ganglionii limfatici etc., ori de câte ori se produc anticorpi. Plasmocitele nu se divid și nu pot fi menținute pentru perioade îndelungate in vitro. Cu toate acestea, limfocitele B care produc anticorpi specifici pot fi fuzionate cu o celulă tumorală pentru a produce o clonă hibridă nemuritoare sau „hibridom”, care continuă să secrete anticorpi de o specificitate predeterminată. Astfel de anticorpi monoclonali s-au dovedit a fi extrem de valoroși ca instrumente specifice în multe ramuri ale biologiei, iar în prezent mai mulți dintre ei sunt folosiți în mod curent pentru tratamentul bolilor autoimune și al cancerului.
Celula mamă: O celulă tisulară mare derivată din bazofilul circulant. Mastocitele sunt declanșate rapid de leziuni tisulare pentru a iniția răspunsul inflamator care provoacă multe forme de alergie.
Factori de creștere: Moleculele care controlează proliferarea și diferențierea celulelor hemopoietice sunt adesea implicate și în reglarea răspunsurilor imune – interleukinele sau citokinele. Unele dintre ele au fost descoperite pentru prima dată de hematologi și sunt denumite „factori de stimulare a coloniilor” (CSF), dar diferitele denumiri nu au o semnificație reală și, într-adevăr, una dintre ele, IL-3, este adesea cunoscută sub denumirea de „multi-CSF”. Factorii de creștere sunt utilizați în practica clinică pentru a stimula anumite subseturi de celule sanguine, iar eritropoietina a fost una dintre primele din noua generație de proteine produse prin tehnologie „recombinantă” care a fost utilizată în clinică și, de asemenea, de către sportivii care doreau să își mărească numărul de celule roșii.
.
Leave a Reply