Área de Pesquisa
A grande maioria das células envolvidas na imunidade de mamíferos são derivadas de precursores na medula óssea (metade esquerda da figura 1) e circulam no sangue, entrando e às vezes saindo dos tecidos quando necessário. Uma célula estaminal muito rara persiste na medula óssea do adulto (com uma frequência de cerca de 1 em 100 000 células) e mantém a capacidade de se diferenciar em todos os tipos de células sanguíneas. A hemopoiese tem sido estudada quer injectando pequenas quantidades de células da medula óssea geneticamente marcadas em ratos receptores e observando a descendência a que dão origem (clonagem in vivo), quer através do cultivo dos precursores da medula óssea na presença de factores de crescimento adequados (clonagem in vitro). A proliferação e diferenciação de todas estas células está sob o controlo de factores de crescimento solúveis ou ligados a membranas produzidos pelo estroma da medula óssea e uns pelos outros. Dentro da célula, estes sinais ligam-se a factores específicos de transcrição, moléculas ligantes de ADN que actuam como interruptor principal que determinam o programa genético subsequente, dando origem ao desenvolvimento dos diferentes tipos de células (conhecidos como linhagens). Notavelmente, estudos recentes mostraram que é possível transformar um tipo de célula diferenciado em outro, introduzindo experimentalmente os fatores de transcrição corretos na célula. Esta descoberta tem implicações terapêuticas importantes, por exemplo, na cura de imunodeficiências genéticas. A maioria das células hemopoiéticas deixam de se dividir uma vez que são totalmente diferenciadas. No entanto, os linfócitos dividem-se rapidamente e expandem-se após a exposição ao antígeno. O aumento do número de linfócitos específicos para um antígeno forma a base da memória imunológica.
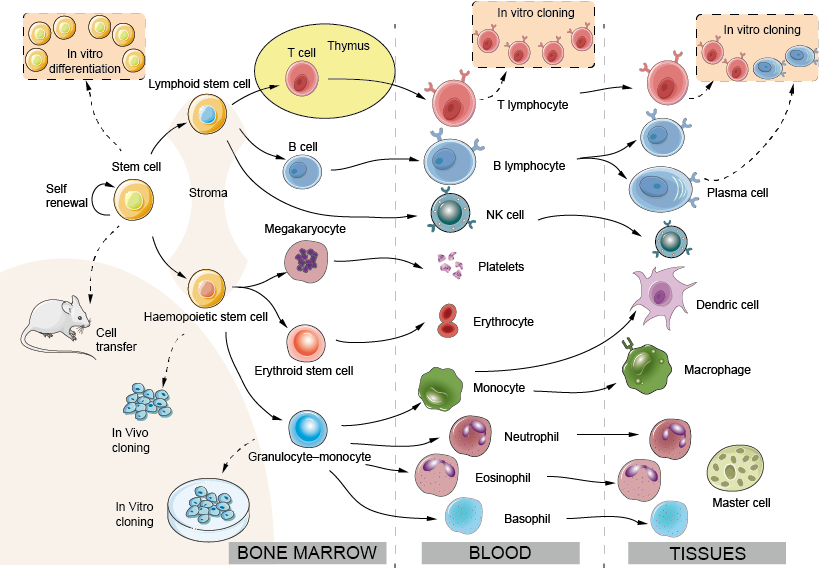
Figure 1. Desenvolvimento de células imunitárias: o sistema hemopoiético
Medula óssea: Ao contrário da maioria dos outros tecidos ou órgãos, o sistema hemopoiético está constantemente a renovar-se. No adulto, o desenvolvimento de células hemopoiéticas ocorre predominantemente na medula óssea. No feto, antes dos ossos se desenvolverem, a hemopoeese ocorre primeiro no saco vitelino e depois no fígado.
Estroma: células epiteliais e endoteliais que fornecem suporte e secretam fatores de crescimento para hemopoiese.
Célula tronco: a célula totipotente e auto-renovável da medula óssea. As células estaminais são encontradas em números baixos tanto no sangue como na medula óssea e os números podem ser aumentados através de tratamento com factores de crescimento apropriados (por exemplo, G-CSF), o que facilita muito o processo de transplante de medula óssea.
Células estaminais linfóides: presume-se que sejam capazes de se diferenciar em linfócitos T ou B. Dados muito recentes sugerem que a distinção entre células estaminais linfóides e mielóides pode de facto ser mais complexa.
Célula-tronco hemopoiética: o precursor dos nódulos do baço e provavelmente capaz de se diferenciar em todas as vias linfóides, ou seja, granulócitos, eritróides, monócitos, megacariócitos; frequentemente referido como CFU-GEMM.
Célula-tronco eritróide: dando origem a eritrócitos. A eritropoietina, uma hormona glicoproteína formada no rim em resposta à hipoxia, acelera a diferenciação dos precursores de eritrócitos e assim ajusta a produção de eritrócitos à procura da sua capacidade de transporte de oxigénio, um exemplo típico de ‘feedback negativo’.
Precursor comum de eritrócitos: a proporção relativa destes dois tipos de eritrócitos é regulada por factores de ‘crescimento-‘ ou ‘estimulante de colónias’.
Clonagem: O potencial das células estaminais individuais para dar origem a um ou mais tipos de células hemopóticas tem sido explorado isolando células únicas e permitindo que se dividam muitas vezes, e depois observando que tipos de células podem ser encontrados entre a progênie. Este processo é conhecido como clonagem (sendo um clone um conjunto de células filhas, todas provenientes de uma única célula mãe). As evidências sugerem que em certas condições uma única célula estaminal pode dar origem a todas as células totalmente diferenciadas de um sistema hemopótico adulto.
Neutrofílica (polimorfilo): O leucócito mais comum no sangue humano, uma célula fagocitária de curta duração cujos grânulos contêm numerosas substâncias bactericidas. Os neutrófilos são as primeiras células a sair do sangue e a entrar em locais de infecção ou inflamação.
Eosinófilos: Um leucócito com grandes grânulos refractários que contêm um número de proteínas altamente básicas ou ‘catiónicas’, possivelmente importantes para matar parasitas maiores incluindo vermes.
Basófilos: Um leucócito com grandes grânulos basofílicos que contêm heparina e aminas vasoactivas, importantes na resposta inflamatória. Os três tipos celulares acima são frequentemente referidos colectivamente como “granulócitos”.
Megacaryocyte: a célula mãe das plaquetas sanguíneas.
Platelets: Pequenas células responsáveis por selar vasos sanguíneos danificados (“hemostasia”) mas também a fonte de muitos mediadores inflamatórios.
Monócito: Uma célula precursora no sangue que se desenvolve em macrófago quando migra para os tecidos. Monócitos adicionais são atraídos para locais de inflamação, fornecendo um reservatório de macrófagos e talvez também células dendríticas.
>
Macrofago: O principal fagócito residente dos tecidos e cavidades serosas como a pleura e o peritônio.
DC (célula dendrítica): As células dendríticas são encontradas em todos os tecidos do corpo (por exemplo, as células de Langerhans da pele) onde absorvem o antígeno e depois migram para as áreas de células T do gânglio linfático ou baço através dos linfáticos ou do sangue. A sua principal função é activar a imunidade das células T, mas também podem estar envolvidas na indução de tolerância. Um segundo subconjunto de plasmacytoid DC (um nome que deriva da sua semelhança morfológica com as células plasma) são os principais produtores de interferões do tipo I, um importante grupo de proteínas antivirais. Embora experimentalmente, células dendríticas sejam frequentemente derivadas de células mielóides, a linhagem de desenvolvimento de células dendríticas na medula óssea ainda é objeto de debate.
NK (natural killer) cell: Uma célula linfocitária capaz de matar algumas células infectadas pelo vírus e algumas células tumorais, mas com conjuntos complexos de receptores que são bastante distintos dos dos linfócitos verdadeiros (para mais detalhes veja a Fig. 10). As células NK e as células T podem partilhar um precursor comum.
T e linfócitos B: Os linfócitos T (derivados do timo) e B (derivados da medula óssea ou, nas aves, derivados da bursa) são os principais componentes celulares da imunidade adaptativa. Os linfócitos B são os precursores das células formadoras de anticorpos. Na vida fetal, o fígado pode desempenhar o papel de ‘bursa’.
Célula de lasma: Uma célula B no seu estado de alta taxa de formação de anticorpos. Apesar do seu nome, os plasmócitos raramente são vistos no sangue, mas são encontrados no baço, gânglios linfáticos, etc., sempre que é feito um anticorpo. Os plasmócitos não se dividem e não podem ser mantidos por períodos prolongados in vitro. No entanto, os linfócitos B que produzem anticorpos específicos podem ser fundidos com uma célula tumoral para produzir um clone híbrido imortal ou “hibridoma”, que continua a secretar anticorpos de uma especificidade pré-determinada. Tais anticorpos monoclonais provaram ser de enorme valor como ferramentas específicas em muitos ramos da biologia, e vários estão agora a ser usados rotineiramente para o tratamento de doenças auto-imunes e cancro.
Célula mastócica: Uma grande célula tecidual derivada do basófilo circulante. Os mastócitos são rapidamente desencadeados por danos nos tecidos para iniciar a resposta inflamatória que causa muitas formas de alergia.
Factores de crescimento: As moléculas que controlam a proliferação e diferenciação das células hemopoiéticas também estão frequentemente envolvidas na regulação das respostas imunitárias – as interleucinas ou citocinas. Algumas delas foram descobertas pela primeira vez por hematologistas e são chamadas de “fatores estimulantes da colônia” (FCR), mas os diferentes nomes não têm significado real, e de fato um deles, IL-3, é freqüentemente conhecido como “multi-CSF”. Os factores de crescimento são utilizados na prática clínica para aumentar determinados subconjuntos de células sanguíneas, e a eritropoietina foi uma das primeiras da nova geração de proteínas produzidas pela tecnologia ‘recombinante’ a ser utilizada na clínica, e também por atletas que desejam aumentar o seu número de células vermelhas.
Leave a Reply