Area di ricerca
La grande maggioranza delle cellule coinvolte nell’immunità dei mammiferi deriva da precursori nel midollo osseo (metà sinistra della figura 1) e circola nel sangue, entrando e talvolta uscendo dai tessuti quando necessario. Una cellula staminale molto rara persiste nel midollo osseo adulto (con una frequenza di circa 1 su 100 000 cellule), e conserva la capacità di differenziarsi in tutti i tipi di cellule del sangue. L’emopoiesi è stata studiata sia iniettando un piccolo numero di cellule midollari geneticamente marcate in topi riceventi e osservando la progenie che esse danno origine (clonazione in vivo) sia coltivando i precursori del midollo osseo in presenza di fattori di crescita appropriati (clonazione in vitro). La proliferazione e la differenziazione di tutte queste cellule è sotto il controllo di fattori di crescita solubili o legati alla membrana prodotti dallo stroma del midollo osseo e da ogni altro. All’interno della cellula questi segnali attivano specifici fattori di trascrizione, molecole legate al DNA che agiscono come interruttori principali che determinano il successivo programma genetico, dando origine a loro volta allo sviluppo dei diversi tipi di cellule (noti come lineages). Studi recenti hanno dimostrato che è possibile trasformare un tipo di cellula differenziata in un altro introducendo sperimentalmente i giusti fattori di trascrizione nella cellula. Questa scoperta ha importanti implicazioni terapeutiche, ad esempio nella cura delle immunodeficienze genetiche. La maggior parte delle cellule emopoietiche smette di dividersi una volta che sono completamente differenziate. Tuttavia, i linfociti si dividono rapidamente e si espandono dopo l’esposizione all’antigene. L’aumento del numero di linfociti specifici per un antigene forma la base della memoria immunologica.
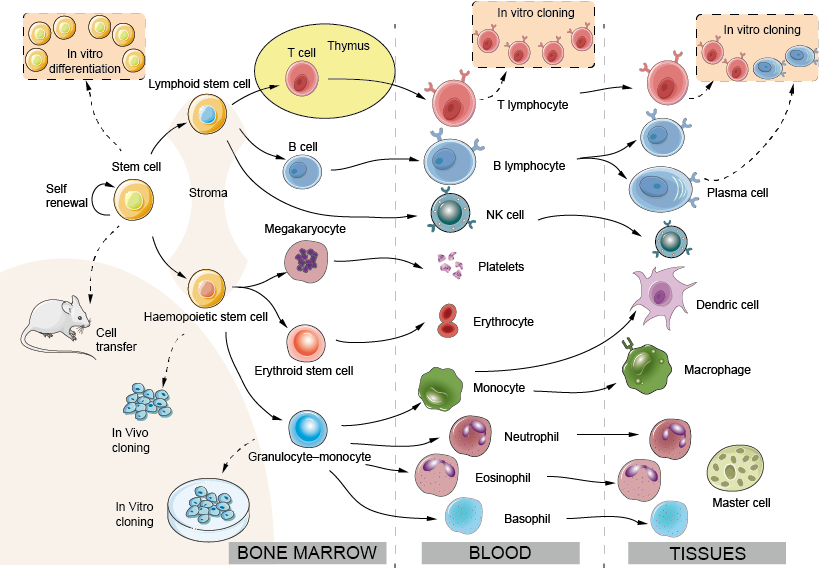
Figura 1. Sviluppo delle cellule immunitarie: il sistema emopoietico
Midollo osseo: A differenza della maggior parte degli altri tessuti o organi, il sistema emopoietico si rinnova costantemente. Nell’adulto, lo sviluppo delle cellule emopoietiche avviene prevalentemente nel midollo osseo. Nel feto, prima che si sviluppino le ossa, l’emopoiesi avviene prima nel sacco vitellino e poi nel fegato.
Stroma: cellule epiteliali ed endoteliali che forniscono supporto e secernono fattori di crescita per l’emopoiesi.
Cellula staminale: la cellula midollare totipotente e auto-rinnovante. Le cellule staminali si trovano in basso numero sia nel sangue che nel midollo osseo e il loro numero può essere aumentato dal trattamento con fattori di crescita appropriati (per esempio G-CSF), il che facilita notevolmente il processo di trapianto di midollo osseo.
Cellula staminale linfoide: si presume che sia capace di differenziarsi in linfociti T o B. Dati molto recenti suggeriscono che la distinzione tra cellule staminali linfoidi e mieloidi può essere in realtà più complessa.
Cellula staminale emopoietica: il precursore dei noduli della milza e probabilmente capace di differenziarsi in tutte le vie tranne quella linfoide, cioè granulociti, eritroidi, monociti, megacariociti; spesso indicata come CFU-GEMM.
Cellula staminale eritroide: che dà origine agli eritrociti. L’eritropoietina, un ormone glicoproteico che si forma nel rene in risposta all’ipossia, accelera la differenziazione dei precursori dei globuli rossi e quindi regola la produzione di globuli rossi alla richiesta della loro capacità di trasportare ossigeno, un tipico esempio di “feedback negativo”.
Precursore comune granulociti-monociti: la proporzione relativa di questi due tipi di cellule è regolata da fattori “stimolanti la crescita” o “colonie”.
Clonazione: Il potenziale delle singole cellule staminali di dare origine a uno o più tipi di cellule emopoietiche è stato esplorato isolando singole cellule e permettendo loro di dividersi molte volte, e poi osservando quali tipi di cellule si possono trovare tra la progenie. Questo processo è noto come clonazione (un clone è un insieme di cellule figlie che derivano tutte da una singola cellula madre). L’evidenza suggerisce che in certe condizioni una singola cellula staminale può dare origine a tutte le cellule completamente differenziate di un sistema emopoietico adulto.
Neutrofilo (polimorfo): Il leucocita più comune nel sangue umano, una cellula fagocitaria di breve durata i cui granuli contengono numerose sostanze battericide. I neutrofili sono le prime cellule a lasciare il sangue ed entrare nei siti di infezione o infiammazione.
Eosinofili: Un leucocita con grandi granuli refrattari che contengono un certo numero di proteine altamente basiche o “cationiche”, probabilmente importanti per uccidere i parassiti più grandi, compresi i vermi.
Basofili: Un leucocita con grandi granuli basofili che contengono eparina e ammine vasoattive, importanti nella risposta infiammatoria. I tre tipi di cellule di cui sopra sono spesso chiamati collettivamente “granulociti”.
Megakaryocyte: la cellula madre delle piastrine del sangue.
Piastrine: Piccole cellule responsabili della sigillatura dei vasi sanguigni danneggiati (‘emostasi’) ma anche la fonte di molti mediatori infiammatori.
Monocita: Una cellula precursore nel sangue che si sviluppa in un macrofago quando migra nei tessuti. Ulteriori monociti sono attratti dai siti di infiammazione, fornendo un serbatoio di macrofagi e forse anche di cellule dendritiche.
Macrofago: Il principale fagocita residente dei tessuti e delle cavità sierose come la pleura e il peritoneo.
DC (cellule dendritiche): Le cellule dendritiche si trovano in tutti i tessuti del corpo (per esempio le cellule di Langerhans della pelle) dove prendono l’antigene e poi migrano verso le aree delle cellule T del linfonodo o della milza attraverso il sistema linfatico o il sangue. La loro funzione principale è quella di attivare l’immunità delle cellule T, ma possono anche essere coinvolte nell’induzione della tolleranza. Un secondo sottoinsieme di DC plasmacitoidi (un nome che deriva dalla loro somiglianza morfologica alle plasmacellule) sono i principali produttori di interferoni di tipo I, un importante gruppo di proteine antivirali. Anche se sperimentalmente, le cellule dendritiche sono spesso derivate da cellule mieloidi, il lignaggio di sviluppo delle cellule dendritiche nel midollo osseo è ancora oggetto di dibattito.
Cella NK (natural killer): Una cellula simile ai linfociti in grado di uccidere alcune cellule infettate da virus e alcune cellule tumorali, ma con una serie complessa di recettori che sono ben distinti da quelli sui veri linfociti (per maggiori dettagli vedi Fig. 10). Le cellule NK e le cellule T possono condividere un precursore comune.
Linfociti T e B: I linfociti T (derivati dal timo) e B (derivati dal midollo osseo o, negli uccelli, dalla borsa) sono i principali componenti cellulari dell’immunità adattativa. I linfociti B sono il precursore delle cellule che formano gli anticorpi. Nella vita fetale, il fegato può svolgere il ruolo di “bursa”.
Cellula plasmatica: Una cellula B nel suo stato di secrezione di anticorpi ad alta velocità. Nonostante il loro nome, le plasmacellule si vedono raramente nel sangue, ma si trovano nella milza, nei linfonodi, ecc. Le plasmacellule non si dividono e non possono essere mantenute per periodi prolungati in vitro. Tuttavia, i linfociti B che producono anticorpi specifici possono essere fusi con una cellula tumorale per produrre un clone ibrido immortale o “ibridoma”, che continua a secernere anticorpi di una specificità predeterminata. Tali anticorpi monoclonali si sono dimostrati di enorme valore come strumenti specifici in molte branche della biologia, e molti sono ora usati di routine per il trattamento delle malattie autoimmuni e del cancro: Una grande cellula tissutale derivata dai basofili circolanti. I mastociti sono rapidamente innescati da danni ai tessuti per iniziare la risposta infiammatoria che causa molte forme di allergia.
Fattori di crescita: Le molecole che controllano la proliferazione e la differenziazione delle cellule emopoietiche sono spesso coinvolte anche nella regolazione delle risposte immunitarie – le interleuchine o citochine. Alcuni di loro sono stati scoperti per la prima volta dagli ematologi e sono chiamati ‘fattori stimolanti le colonie’ (CSF), ma i diversi nomi non hanno un vero significato, e infatti uno, IL-3, è spesso conosciuto come ‘multi-CSF’. I fattori di crescita sono usati nella pratica clinica per aumentare particolari sottoinsiemi di cellule del sangue, e l’eritropoietina è stata una delle prime della nuova generazione di proteine prodotte con tecnologia ‘ricombinante’ ad essere usata in clinica, e anche dagli atleti che desiderano aumentare il loro numero di globuli rossi.
Leave a Reply