Endocrinopatias: O Novo Preço do Tratamento do Câncer
Inibidores de ponto de verificação de sintonia (ICIs) são anticorpos monoclonais que bloqueiam os pontos de verificação – antígeno linfocitário T citotóxico 4 (CTLA-4), proteína de morte celular 1 (PD-1) programada, e proteína de morte celular 1 (PD-L1) programada, levando à desrepressão da função citotóxica das células T e ao aumento da resposta imune antitumoral (Figura 1).

Figura 1. Mecanismos dos inibidores do ponto de controle imunológico.
Em 2011, a US Food and Drug Administration aprovou o primeiro ICI, ipilimumab, para uso em melanoma. Desde então, cinco ICIs foram aprovados para a prática clínica, incluindo inibidores de PD-1 (pembrolizumab e nivolumab) e inibidores de PD-L1 (atezolizumab, avelumab, e durvalumab).
ICIs surgiram como uma nova causa de eventos adversos relacionados à imunidade endócrina (IRAEs) que afetam a hipófise, tireóide, pâncreas endócrino, e (raramente) glândulas adrenais e paratireóides. O mecanismo subjacente a estes endocrinopatias parece ser imune mediado, principalmente pelas células T; no entanto, os mecanismos específicos ainda não foram elucidados e são objecto de estudos recentes e em curso.
O aumento do uso de ICIs, que são muito eficazes contra várias malignidades, é susceptível de aumentar a carga populacional destas endocrinopatias. Portanto, é essencial que os clínicos sejam capazes de identificá-los e iniciar seu tratamento.
Monitoramento de Endocrinopatias
Antes do início dos ICIs, os pacientes devem ser submetidos a testes laboratoriais que incluem TSH sérica, tiroxina sérica livre, cortisol sérico 8 AM, ACTH sérica e glicose plasmática em jejum. Se algum destes testes for anormal, outros testes e monitorização podem ser realizados. Testes laboratoriais específicos também devem ser realizados quando houver sintomas ou sinais de qualquer endocrinopatia, como será discutido abaixo.
O clínico deve ter um limiar baixo para testar a endocrinopatia se o paciente tiver um histórico pessoal ou familiar de auto-imunidade ou se tiver desenvolvido outros IRAEs. Com base em nossa experiência clínica e nas diretrizes da National Comprehensive Cancer Network, o ICI incitante pode precisar ser temporariamente interrompido se o paciente apresentar hipofisite com efeitos em massa, crise adrenal, tirotoxicose grave ou cetoacidose diabética.
Hypophysitis
Hypophysitis é a endocrinopatia mais comum associada ao inibidor CTLA-4 ipilimumab, ocorrendo em 8%-11% dos pacientes. É observada com menor freqüência com os inibidores de PD-1 e PD-L1 (0%-5%). Embora a hipofisite ocorra geralmente 6-12 semanas após o início dos ICIs, alguns casos têm sido relatados após uma duração prolongada da terapia.
Apresentação e tratamento
A hipofisite pode apresentar efeitos de massa devido ao aumento da hipófise, com dor de cabeça, visão dupla, e defeitos no campo visual. Quer haja ou não efeitos de massa, todos os casos apresentam deficiências hormonais hipofisárias – a maioria das vezes insuficiência adrenal secundária, que pode se apresentar como uma emergência de “crise adrenal”. Pode também causar hipotiroidismo central e, por vezes, hipogonadismo secundário.
Sintomas como fadiga, fraqueza, náuseas, confusão, perda de memória, perda de libido, anorexia, alucinações, intolerância à temperatura e sensação subjetiva de febre e calafrios podem ocorrer. Esses sintomas são frequentemente inespecíficos e podem se sobrepor aos sintomas constitucionais relacionados ao câncer.
Por isso, o clínico deve ter uma alta suspeita ao avaliar para hipofisite, especialmente porque a insuficiência adrenal secundária que a acompanha pode ser fatal se não for reconhecida e tratada prontamente. A hipófise posterior é raramente envolvida, portanto o diabetes insípido central é incomum no contexto do uso de ICI.
Testes de diagnóstico devem incluir a RM do cérebro (Figura 2) e testar os hormônios produzidos pela hipófise e pelas glândulas alvo.
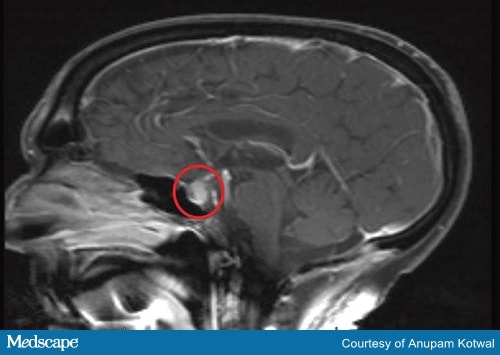
Figura 2a. RM da cabeça, demonstrando aumento e realce da hipófise, com espessamento do talo.
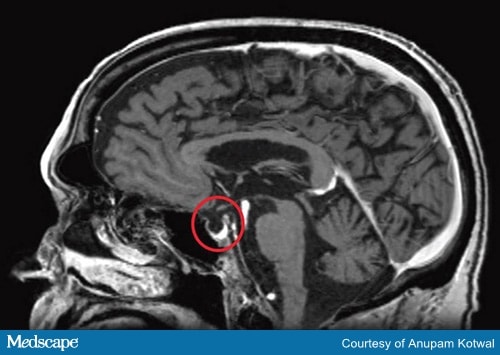
Figura 2b. RM da cabeça, demonstrando destruição da hipófise, aparecendo como uma sela vazia.
Além de anormalidades hormonais, anormalidades eletrolíticas como hiponatremia e hipoglicemia podem ocorrer por deficiência de cortisol e tiroxina.
Quando um paciente apresenta efeitos de massa como dor de cabeça ou anormalidades de visão, a hospitalização deve ser considerada. Glucocorticoides em altas doses (por exemplo, prednisona/metilprednisolona 1 mg/kg/dia ou dexametasona 4 mg a cada 6 horas) devem ser administrados assim que houver preocupação com os efeitos em massa da hipofisite.
Patientes com hipotensão, confusão e hipoglicemia podem estar em crise adrenal, que precisa ser tratada com uma dose de estresse de glicocorticoides e reanimação de fluidos. Uma vez resolvida a crise adrenal e os efeitos de massa, ou se o paciente apresentar apenas sintomas leves a moderados de deficiência hormonal, a reposição hormonal é o principal pilar do tratamento. A maioria dos pacientes que desenvolvem hipopituitarismo necessita de reposição hormonal vitalícia.
Thyroiditis
Disfunção da tiróide é a endocrinopatia mais comum associada aos inibidores de PD-1 e PD-L1 (6%-21%). Ocorre menos comumente com o inibidor de CTLA-4 ipilimumab. A terapia combinada com ipilimumabe e um inibidor de PD-1 tem demonstrado as maiores taxas de disfunção tireoidiana, que geralmente ocorre 8-10 semanas após o início de um ICI, mas pode ser adiada por até 2 anos.
Apresentação e tratamento
A tiroidite pode apresentar hipotiroidismo primário, por vezes precedido por uma fase tirotóxica durante a qual os hormônios da tireóide são liberados. Pacientes com tireoidite Hashimoto pré-existente podem apresentar agravamento do hipotiroidismo, sugerido por um aumento na dosagem de reposição hormonal tiroidiana.
Existe um risco maior de progressão para o hipotiroidismo permanente na tiroidite induzida por ICI em comparação com a tiroidite indolor, e isto é especialmente verdade quando os anticorpos da peroxidase da tiróide (TPOs) estão elevados. O hipertiroidismo persistente, como a doença de Graves, raramente tem sido relatado com o uso de inibidores de CTLA-4.
Muitos doentes estão assintomáticos devido à natureza aguda ou ligeira da disfunção hormonal da tiróide, realçando a importância de monitorizar os níveis hormonais da tiróide antes de cada infusão de ICI. A maioria dos pacientes que apresentam ou progridem para o hipotiroidismo ostensivo requer a substituição do hormônio tireoidiano a longo prazo.
Diagnóstico pode ser facilmente estabelecido usando testes de função tireoidiana. Os anticorpos TSH-receptores só precisam de ser testados quando o hipertiroidismo é persistente durante mais de 8 semanas, caso em que um teste de anticorpos TSH-receptor positivo sugere doença de Graves.
Imaging normalmente não é necessário para fazer um diagnóstico de tireoidite induzida por ICI. Em alguns casos, a ultrassonografia da tireóide pode ajudar a confirmar o diagnóstico de tireoidite, com a tireóide parecendo heterogênea e hipovascular (Figura 3).
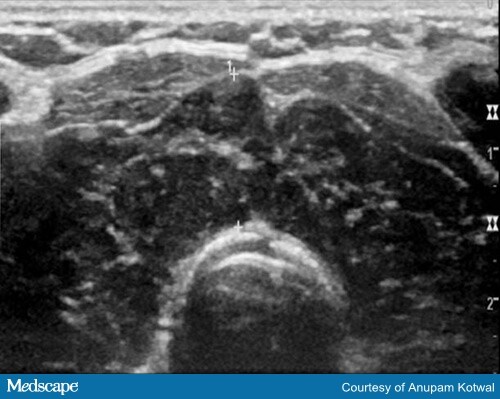
Figura 3. Imagem ultra-sonográfica demonstrando um parênquima heterogêneo e hipoecóico da glândula tireóide, que também é hipovascular.
FDG-PET varreduras realizadas como parte de um trabalho de malignidade ou monitoramento geralmente demonstram um aumento difuso da captação de FDG na tireóide, consistente com tireoidite (Figura 4).

Figura 4. O exame de FDG-PET demonstra um aumento difuso da absorção de FDG na tireoide.
O tratamento depende da fase da tireoidite durante a qual o diagnóstico é feito. A tirotoxicose transitória pode geralmente ser tratada de forma sintomática com beta-bloqueadores. Se houver desconforto significativo no pescoço, o que é raro, os glicocorticóides podem ser considerados, mas geralmente não são necessários.
Para hipotiroidismo manifesto ou hipotiroidismo subclínico sintomático, a terapia de reposição de T4 com levotiroxina deve ser iniciada e sua dose deve ser titulada com base na TSH.
Diabetes Mellitus dependente de insulina
Novo início da diabetes mellitus não foi relatado em ensaios clínicos de inibidores CTLA-4 e foi relatado em < 1% dos pacientes em estudos de inibidores PD-1. Entretanto, taxas de até 1,5% foram relatadas recentemente com o uso combinado de inibidores de CTLA-4 e PD-1.
inibidores de PD-L1 têm demonstrado não só levar a uma diabetes dependente de insulina recém-estabelecida, mas também piorar a diabetes preexistente. Os altos títulos frequentemente encontrados de anticorpos do tipo 1 associados à diabetes estão de acordo com o processo imunológico.
O diabetes insulino-dependente recém-estabelecido geralmente ocorre 20 semanas após o início da terapia com inibidores de PD-1, mas tem sido relatado tão cedo quanto 2 semanas e tão tarde quanto 3-4 anos após o início do tratamento.
Apresentação e tratamento
Dependente da gravidade da deficiência de insulina, pode ocorrer emergência de cetoacidose diabética e tem sido relatada com bastante frequência.
Recomenda-se que pacientes com ICI apresentando hiperglicemia sejam testados para hemoglobina A1c (geralmente não extremamente elevada devido à natureza aguda da hiperglicemia), peptídeo C (geralmente baixo) com glicose plasmática concomitante, e anticorpos para diabetes tipo 1. Quando há qualquer preocupação com cetoacidose diabética, bicarbonato sérico, lacuna aniônica, beta-hidroxibutirato e cetonas de urina devem ser testados. Os clínicos devem ter um limiar baixo para tratar estes doentes como os que têm diabetes insulinodeficiente na apresentação inicial.
Após o episódio inicial de hiperglicemia ter resolvido – e se os anticorpos forem negativos e os níveis de peptídeo C sugerirem uma produção adequada de insulina, especialmente na ausência de hiperglicemia pré-prandial – pode ser considerada uma desescalada do tratamento, mas os doentes devem ser monitorizados de muito perto porque podem estar na “fase de lua-de-mel” da deficiência de insulina.
A maioria dos pacientes com diabetes induzida por ICI requer terapia insulínica intensiva com regime basal-bolus ou bomba de insulina no acompanhamento, sugerindo que a remissão é improvável. Isto aumenta significativamente a morbidade dos pacientes que já estão lidando com câncer.
Raras Endocrinopatias: Adrenalite e Hipoparatiroidismo
Uma apresentação clínica sugestiva de insuficiência adrenal primária tem sido descrita em alguns relatos de casos, mas geralmente é difícil diferenciar de insuficiência adrenal secundária devido a hipofisite ou uso crônico de glucocorticóides (para câncer ou o manejo de outros IRAEs).
Recentemente, dois casos de hipocalcemia e baixa hormona paratiróide sugestiva de hipoparatiroidismo imuno-mediado foram relatados com o uso de inibidores PD-1, um deles mostrando anticorpos contra o receptor sensível ao cálcio.
Siga o Medscape no Facebook, Twitter, Instagram, e YouTube
Leave a Reply