To co-ox or not to co-ox
Histoire
L’étude de la saturation en oxygène du sang trouve ses racines dans les premiers vols en ballon à air chaud et à hydrogène effectués en France dans les années 1800 . Les équipages des ballons ont remarqué des effets néfastes lorsque leurs ballons s’élevaient à plus de 7 000 mètres.
Le 15 avril 1875, le ballon Zénith est monté à une altitude de 8 600 mètres avec un équipage de trois personnes. Sans prévenir, leurs bras et leurs jambes furent paralysés et deux d’entre eux périrent. Cette tragédie a été considérée comme une catastrophe nationale et ils ont été commémorés comme « martyrs de la science dans la recherche de la vérité ».
La cause de la catastrophe a été révélée en 1878 suite à la publication de La Pression Barométrique par le scientifique français Paul Bert. Cet ouvrage passait en revue les symptômes physiologiques des animaux et des humains soumis à de faibles pressions barométriques.
C’est Bert qui, le premier, a publié des courbes simples représentant la relation entre la pression partielle de l’oxygène dans l’air et la teneur en oxygène dans le sang. Il s’agissait de la première courbe de dissociation in vivo. Bert fut également le premier à démontrer que le sang absorbait davantage d’oxygène lorsque la température baissait.
En 1885, Christian Bohr, de Copenhague, publia une courbe de dissociation plus raffinée pour une solution d’hémoglobine (et non pour le sang entier) qui ressemblait à une hyperbole. En 1903, Bohr a découvert la courbe de dissociation en forme de s pour le sang entier (figure 1).
L’année suivante, Bohr et ses collègues ont démontré que la position de la courbe de dissociation était influencée par la quantité de dioxyde de carbone dans le sang.
En 1910, Joseph Barcroft, de Cambridge, a fait la découverte que la dissociation de l’oxyhémoglobine était influencée par le pH, la force ionique et la température (le groupe de Barcroft a également découvert l’affinité accrue pour l’oxygène de l’hémoglobine fœtale beaucoup plus tard, dans les années 1930). Ces découvertes sont devenues des pivots dans l’étude de la physiologie de la respiration.
Une description mathématique de la courbe de dissociation de l’oxyhémoglobine a été proposée pour la première fois par Archibald Hill en 1910. Cependant, à cette époque, le poids moléculaire de l’hémoglobine n’était pas connu et les avis divergeaient quant à l’interprétation de l’équation. Ce n’est qu’en 1979 que John Severinghaus a proposé une équation modifiée qui s’adapte mieux aux données expérimentales :
sO2 = ( +1)-1
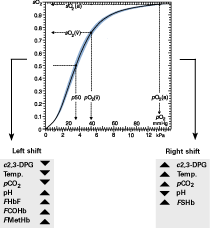
FIG. 1. Courbe de dissociation oxygène-hémoglobine et facteurs qui déplacent la courbe vers la droite ou la gauche. Le 2,3-DPG est le 2,3-diphosphoglycérate, un composé organique normalement présent dans les érythrocytes qui se lie à l’hémoglobine et tend à réduire l’affinité de l’hémoglobine pour l’oxygène.
Comment mesurer la saturation en oxygène
Il existe deux façons fondamentales de mesurer la saturation en oxygène de l’hémoglobine dans le sang : (1) par gazométrie et (2) par spectrophotométrie.
Les méthodes gazométriques reposent sur la libération, la réaction et la réabsorption sélectionnée des gaz dans un système fermé. Les lois standard des gaz sont utilisées pour relier les pressions des gaz à la fraction d’oxygène. La procédure gazométrique classique est appelée méthode de Van Slyke. Le développement des méthodes spectrophotométriques remonte aux études de la lumière d’Isaac Newton dans les années 1600.
Les travaux de Lambert (1760) et de Beer (1852) ont abouti à la loi de Beer-Lambert qui décrit la transmission/absorption de la lumière comme une fonction logarithmique de la concentration des molécules absorbantes dans les solutions .
Les premières mesures spectrophotométriques du sang ont été effectuées dans les années 1930. Dans les années 1950, un spectrophotomètre a été utilisé pour mesurer l’hémoglobine et ses dérivés. Une instrumentation spécifique pour la mesure de la saturation en oxygène a été développée dans les années 1960. L’utilisation d’oxymètres auriculaires pour l’estimation continue de la saturation artérielle est née d’études sur l’aviation menées en Allemagne et en Amérique pendant la Seconde Guerre mondiale. L’utilisation généralisée des oxymètres de pouls s’est développée dans les années 1980.
Un oxymètre (fréquemment appelé CO-Oximètre, nom du premier appareil commercialement populaire fabriqué par Instrumentation Laboratories) se compose d’une unité d’hémolyse, d’une lampe photo, d’un système de lentilles et de photodiodes de détection.
Le chauffage de l’échantillon de sang à 37 °C et son hémolyse par des vibrations à haute fréquence produisent une solution translucide. Des globules rouges incomplètement hémolysés peuvent disperser la lumière et introduire des erreurs de mesure (il existe sur le marché des hémoximètres qui n’hémolysent pas l’échantillon).
La lumière de la lampe est filtrée et focalisée pour traverser l’échantillon de sang. La lumière transmise est ensuite focalisée à travers un réseau de diffraction qui sépare la lumière en un spectre continu.
Un masque sélectionne ensuite les longueurs d’onde spécifiques utilisées pour la mesure. Ces longueurs d’onde individuelles sont dirigées sur des photodiodes qui produisent des courants électriques proportionnels aux intensités lumineuses.
Les intensités lumineuses dépendent de la quantité de lumière absorbée par les différentes concentrations et types d’hémoglobine. Une fois les concentrations des différents types d’hémoglobine connues, la saturation peut être calculée à l’aide des équations présentées ci-dessous.
Concentration de l’hémoglobine totale
ctHb est la concentration (c) de l’hémoglobine totale (tHb) dans le sang. L’hémoglobine totale, en principe, comprend tous les types d’hémoglobine :
- Hémoglobine (HbA) – l’hémoglobine de l’adulte normal est une protéine complexe contenant du fer et capable de transporter l’oxygène dans le sang.
- Désoxyhémoglobine (HHb) – hémoglobine non oxygénée (anciennement appelée « réduite »).
- Oxyhémoglobine (O2Hb) – hémoglobine oxygénée, contenant quatre molécules d’oxygène par molécule d’hémoglobine.
- Carboxyhémoglobine (COHb) – hémoglobine liée au monoxyde de carbone, une liaison environ 210 fois plus forte que l’affinité oxygène-hémoglobine ; empêche le transfert normal de l’oxygène et du dioxyde de carbone dans le sang.
- Méthémoglobine (MetHb) – molécule d’hémoglobine dont le fer est à l’état oxydé, ferrique ; inutile pour la respiration ; on la trouve dans le sang après empoisonnement par l’acétanilide, le chlorate de potassium et d’autres substances.
- Sulfhémoglobine – hémoglobine en combinaison avec du soufre. La sulfhémoglobine très rare et non porteuse d’oxygène n’est pas incluse dans la ctHb rapportée.
- Hémoglobine fœtale (HbF) – le principal type d’hémoglobine chez le fœtus en développement. La courbe de dissociation de l’oxygène pour l’hémoglobine fœtale est décalée vers la gauche par rapport à l’hémoglobine adulte.
La concentration d’hémoglobine totale peut être exprimée comme suit :
ctHb = cO2Hb + cHHb + cCOHb + cMetHb
Le symbole systématique pour le sang artériel est ctHb(a). Le symbole de l’analyseur peut être tHb ou ctHb.
Etendues de référence
Etendue de référence de la ctHb(a) (adulte) :
- Homme : 8,4-10,9 mmol/L (13,5-17,5 g/dL)
- Femme : 7,4-9,9 mmol/L (12,0-16.0 g/dL)
Saturation en oxygène
Définition
sO2 est la saturation en oxygène (parfois appelée saturation fonctionnelle) et est définie comme le rapport entre les concentrations d’O2Hb et d’HHb + O2Hb:
![]()
sO2, telle que définie ci-dessus, permettra de savoir immédiatement si plus d’oxygène peut être transporté par l’hémoglobine – ou si une augmentation de la pO2 n’augmentera que l’oxygène physiquement dissous.
Le symbole systématique du sang artériel est sO2(a). Le symbole de l’analyseur peut être sO2.
Etendues de référence
sO2(a) plage normale (adulte) : 95-99 %
Fraction d’hémoglobine de l’hémoglobine totale (oxyhémoglobine fractionnelle)
Définition
L’OF2Hb est définie comme le rapport entre les concentrations d’O2Hb et de tHb (cO2Hb/ctHb). Il est calculé comme suit :
![]()
Le symbole systématique du sang artériel est FO2Hb(a).
Le symbole de l’analyseur peut être O2Hb ou FO2Hb.
Etendues de référence
Etendue de référence de la FO2Hb(a) (adulte) : 94-98 %
Tension d’oxygène à 50 % de saturation du sang
Définition
p50 est la tension d’oxygène à demi-saturation (50 %) du sang et est calculée à partir de la tension d’oxygène mesurée et de la saturation en oxygène par extrapolation le long de la courbe de dissociation de l’oxygène à 50 % de saturation. Le symbole systématique de la p50 déterminée à partir du sang artériel est p50(a). Le symbole de l’analyseur peut être p50(act) ou p50.
Etendues de référence
Etendue de référence de la p50(a) (adulte) : 24-28 mmHg (3,2-3,8 kPa)
Saturation mesurée
Un oxymètre est un spectrophotomètre conçu pour mesurer la saturation en oxygène du sang. Chaque type de molécule d’hémoglobine (c’est-à-dire HHb, O2Hb, COHb et MetHb) possède son propre spectre d’absorption de la lumière.
Les oxymètres contiennent des sources lumineuses à des longueurs d’onde sélectionnées qui correspondent aux spectres d’absorption des molécules d’hémoglobine à mesurer. Ainsi, un oxymètre de base qui peut mesurer la sO2 doit déterminer l’absorption à seulement deux longueurs d’onde, une pour l’HHb et une pour l’O2Hb.
Les oxymètres à impulsion utilisent deux longueurs d’onde qui peuvent être transmises à travers la peau (par ex, Cependant, les oxymètres à deux longueurs d’onde peuvent donner des estimations trompeuses de la teneur en oxygène du sang en présence de niveaux élevés de COHb et de MetHb.
Pour obtenir la FO2Hb, un oxymètre doit utiliser au moins quatre longueurs d’onde (une pour chaque HHb, O2Hb, COHb et MetHb). Actuellement, ces oxymètres (parfois appelés hémoximètres pour les distinguer des oxymètres de pouls) nécessitent des échantillons de sang du patient.
La relation entre FO2Hb et sO2 est :
FO2Hb = sO2 × (1 – FCOHb – FMetHb)
Il est important de savoir que la « saturation en oxygène »‘ mesurée par les oxymètres de pouls n’est pas FO2Hb, mais sO2. L’équation donnée ci-dessus exprime la relation entre FO2Hb et sO2.
Donc, si aucune hémoglobine anormale (dyshémoglobines) n’est présente, la fraction d’hémoglobine oxygénée est égale à la saturation en oxygène, exprimée en fraction. La différence entre les deux peut être observée dans l’exemple ci-dessous. Notez que ceci est principalement utile lorsqu’il est utilisé en relation avec le ctHb.
- ctHb = 10 mmol/L
- cHHb = 0,2 mmol/L
- cCOHb = 3 mmol/L ~ 30 %
- cO2Hb = 6,8 mmol/L
![]()
![]()
Saturation calculée
La plupart des analyseurs de gaz du sang sans oxymètre de CO fournissent une lecture de la saturation.
Cependant, la valeur est alors calculée plutôt que mesurée. Le calcul est complexe et prend en compte les différents facteurs qui peuvent affecter la forme de la courbe de dissociation de l’oxyhémoglobine. La description mathématique et les variables de celle-ci varient selon les marques d’analyseurs.
Des erreurs cliniquement importantes peuvent résulter de l’utilisation de la sO2 estimée dans d’autres calculs, tels que ceux de la fraction de shunt et du contenu en oxygène .
Il est déconseillé de faire une estimation de la sO2 à partir d’une mesure de la pO2 et vice versa en utilisant une CDO standard. Les conséquences de ceci peuvent être vues sur la figure 2, qui est basée sur la mesure de 10 179 échantillons de sang .
Ceci montre qu’avec une sO2 de 90 %, la pO2 correspondante est de 29-137 mmHg (4-18 kPa) et une pO2 de 60 mmHg (8 kPa) correspond à une sO2 de 70 à 99 %.
En somme, la sO2 la plus fiable est par la mesure par un oxymètre de CO. Cela présente également l’avantage que la FO2Hb, la FCOHb et la FMetHb peuvent également être rapportées.
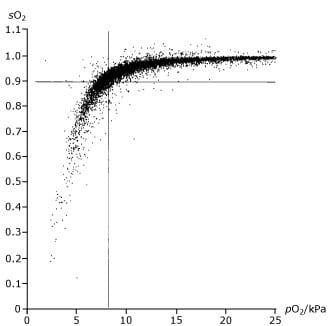
FIG. 2. Graphique des mesures de saturation du sang montrant une mauvaise corrélation avec la pression partielle de l’oxygène dans le sang.
Application clinique
La teneur en oxygène est un indicateur clé du transport de l’oxygène dans le corps. Le transport d’oxygène du sang artériel est utilisé pour évaluer la capacité de transport de l’oxygène des poumons vers les tissus. Le transport de l’oxygène, défini comme la quantité d’oxygène transportée par litre de sang artériel, dépend principalement de :
- La teneur totale en oxygène dans le sang artériel, ctO2 – le paramètre clé pour l’évaluation du transport de l’oxygène
- La concentration d’hémoglobine dans le sang (ctHb)
- La concentration de dyshémoglobines (cCOHb et cMetHb)
- La tension artérielle en oxygène (pO2)
- La saturation artérielle en oxygène (sO2), qui est à nouveau déterminée par la pO2 et la p50
La saturation en oxygène n’est donc pas le seul indicateur du transport de l’oxygène. La présence de dyshémoglobines et/ou d’une faible concentration d’hémoglobine peut entraîner de graves réductions de la capacité de transport de l’oxygène dans le sang artériel.
Conclusion
Pour de nombreux objectifs, la sO2 (mesurée par l’oxymètre de pouls ou calculée par un analyseur de gaz du sang) est suffisante pour prendre des décisions cliniques. Lorsqu’elle est appliquée de manière appropriée, l’oxymétrie de pouls peut entraîner des avantages tels qu’une surveillance continue, un coût réduit et une perte de sang réduite (important lors des soins aux nouveau-nés).
Cependant, lorsqu’on soupçonne une intoxication au monoxyde de carbone ou à d’autres substances pouvant affecter l’hémoglobine, il est nécessaire d’obtenir la FO2Hb, mesurée à l’aide d’un hémoximètre de banc.
Des directives cliniques pour l’utilisation des oxymètres de pouls et des hémoximètres sont disponibles auprès de l’American Association for Respiratory Care . Des recommandations connexes ont été publiées par le National Committee for Laboratory Standards .
Leave a Reply