Síndrome del párpado caído
Ross M. Kennamer-Chapman, BA, Richard C. Allen MD, PhD, FACS
publicado el 25 de julio, 2016
Dos casos que ilustran los síntomas de presentación y las comorbilidades asociadas al síndrome del párpado caído
PACIENTE Nº 1 PRESENTACIÓN INICIAL
Queja principal
Irritación ocular
Historia de la enfermedad actual
El paciente es un hombre de 42 años que se presenta con una historia de seis semanas de irritación y secreción del ojo derecho. Afirma que ha estado experimentando ardor, lagrimeo y una sensación de arenilla en los ojos casi todos los días durante las últimas seis semanas y de forma intermitente durante varios meses antes. Observa que los síntomas empeoran por la mañana y que en ocasiones se asocian a una secreción clara de los ojos. Inicialmente, creía que los síntomas se debían a alergias, pero los síntomas han persistido incluso cuando su congestión nasal y sus estornudos se han resuelto con medicamentos de venta libre para la alergia.
Antecedentes oculares
- Ceratocono en ambos ojos (OU)
Antecedentes médicos
- Apendicectomía
Medicamentos
- 10 mg de loratadina al día
Historia familiar
- Padre con hipertensión
- Madre con historial de migrañas
Historia social
- Trabaja en reparación de ordenadores
- Bebe 1-2 cervezas los fines de semana
- No consume tabaco ni drogas
Revisión de sistemas
- Dolores de cabeza matutinos
- Somnolencia diurna
EXAMEN Ocular
Agudeza visual
- Ojo derecho (OD): 20/60, 20/30 con agujero de alfiler
- Ojo izquierdo (OS): 20/40, 20/20 con estenopeica
Examen externo
- OD: ptosis lateral, eversión significativa del párpado superior con mínima tracción hacia arriba; laxitud significativa del párpado inferior
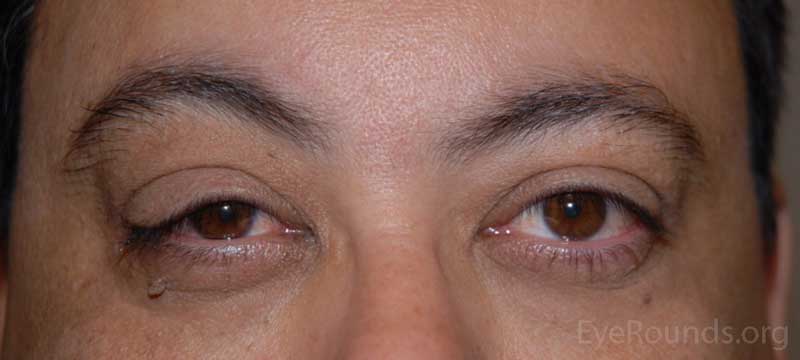
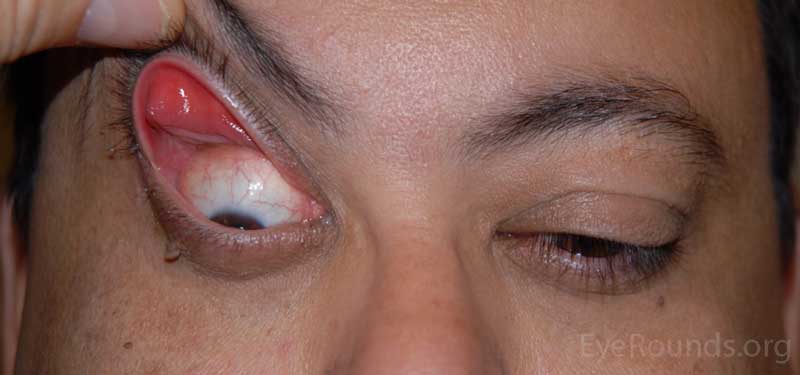
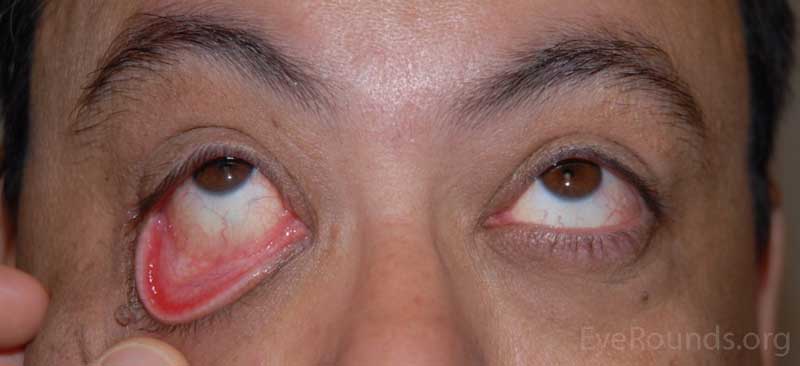
- OS: eversión significativa del párpado superior con mínima tracción hacia arriba
- Medidas externas:
- Fisura palpebral: 6.5mm OD, 8mm OS
- Distancia del reflejo del margen: 1,5mm OD, 2,5mm OS
- Función de los desviadores: 15mm OD, 15mm OS
Movilidad extraocular
- OU completa
Pupilas
- Igual, sin defecto pupilar aferente relativo (RAPD)
Examen con lámpara
- Párpados/Pestañas: Ptosis de pestañas OU
- Conjuntiva/Esclera: Inyección conjuntival bulbar superior OD>OS; reacción conjuntival papilar palpebral superior OD.
- Córnea: Erosiones epiteliales puntiformes difusas (PEE) con adelgazamiento central OD, claro OS
- Cámara anterior: Profunda y tranquila OU
- Iris: Arquitectura normal OU
- Lente: Limpio OU
- Vítreo: Claro OU
Examen de fondo de ojo dilatado
- Disco óptico, mácula, vasculatura normales, y periferia OU
CURSO CLÍNICO
Dadas las molestias oculares inespecíficas de la paciente y un examen significativo de ptosis derecha, así como conjuntivitis papilar en el lado derecho y adelgazamiento asimétrico de la córnea, se sospechó el diagnóstico de síndrome de párpados caídos (FES).
Debido a la fuerte asociación entre el SEF y la apnea obstructiva del sueño (AOS), el paciente recibió el formulario de detección de la Escala de Somnolencia de Epworth y lo devolvió con una puntuación de 17/24, que indicaba una somnolencia excesiva. Al final de su primera visita, el paciente fue remitido a un especialista en medicina del sueño para realizar una polisomnografía. En cuanto al tratamiento de los síntomas, el paciente recibió un protector ocular (Fox) para cada ojo y se le indicó que lo llevara mientras dormía hasta que se pudieran discutir las opciones permanentes en su siguiente cita. Se le programó un seguimiento en la clínica después de completar sus visitas de referencia.
El paciente volvió para su visita de seguimiento con el diagnóstico de AOS. Dado que su AOS estaba siendo tratado con presión positiva continua en las vías respiratorias (CPAP), su irritación y secreción ocular habían mejorado. Seguía notando lagrimeo en el lado derecho, que se pensaba que era secundario a la laxitud de los párpados. Se discutieron las opciones de corrección quirúrgica de su FES frente a la observación continuada. Debido a la gravedad de sus síntomas, el paciente optó por la reparación quirúrgica. Se realizó un procedimiento de acortamiento de la tira tarsal lateral superior e inferior de forma bilateral. Una demostración de este procedimiento puede verse en este vídeo.
PACIENTE #2 PRESENTACIÓN INICIAL
Queja principal
Caída del párpado derecho
Historia de la enfermedad actual
El paciente es un hombre de 66 años de edad traído a la clínica por su esposa después de que ella notara que su párpado derecho estaba caído. Ella se dio cuenta de la caída del párpado derecho recientemente, pero cree que ha sido así durante los últimos dos años, como lo demuestran las fotos del álbum familiar. El paciente niega irritación, dolor y secreción de ambos ojos. Afirma que ha tenido que inclinar la cabeza hacia atrás cuando caza para poder ver todo el campo visual por el ojo derecho, que es su ojo dominante.
Historia ocular
- Miopía
Historia médica
- Hipertensión
- Hipercolesterolemia
Medicamentos
- Simvastatina 40mg diarios
- Lisinopril 20mg diarios
Historia familiar
- El padre murió de insuficiencia cardiaca
- La madre murió de cáncer de pulmón
Historia social
- Maestra jubilada
- Niega el consumo de alcohol, drogas o tabaco
EXAMEN FÍSICO
Agudeza visual
- Ojo derecho (OD): 20/20 con corrección
- Ojo izquierdo (OS): 20/20 con corrección
Examen externo
- OD: Ptosis, eversión significativa con tracción suave en el párpado superior
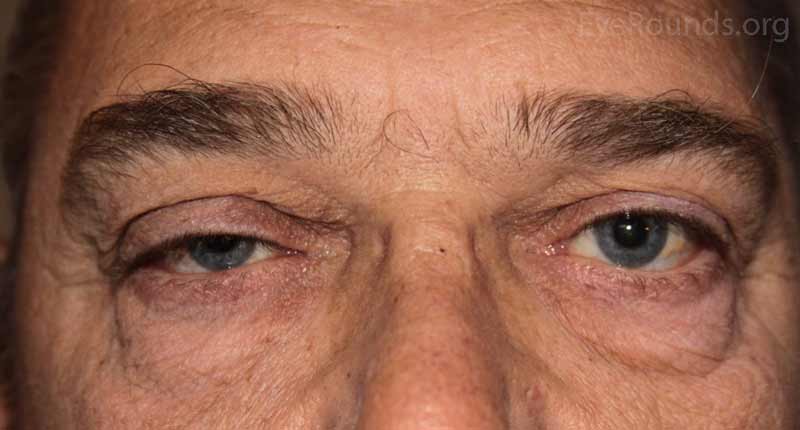
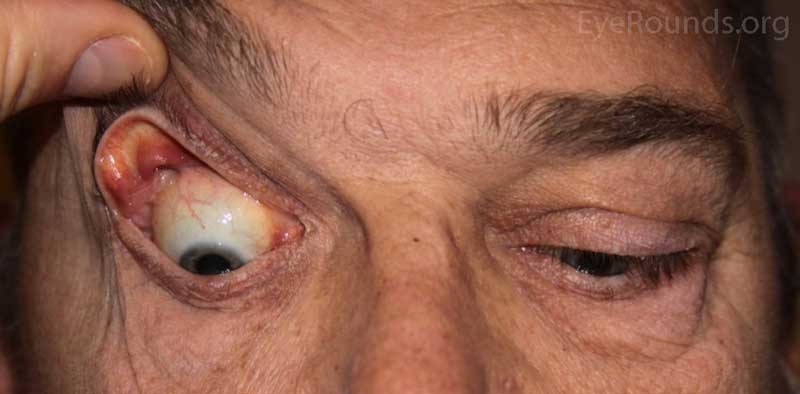
- OS: Eversión mínima con tracción suave en el párpado superior
Movilidad extraocular
- OU completa
Pupilas
- Igual, sin RAPD
Externa
- Fisura palpebral: 5mm OD, 7.5mm OS
- Distancia de reflejo marginal: 0mm OD, 2.5mm OS
- Función del levante: 15mm OD, 15mm OS
Examen con lámpara
- Párpados/Pestañas: Ptosis OD; ptosis de pestañas OU
- Conjuntiva/Esclera: Clara y tranquila
- Córnea: Clara OU
- Cámara anterior: Profunda y tranquila OU
- Iris: Arquitectura normal OU
- Lente: Limpio OU
- Vítreo: Claro OU
Examen de fondo de ojo dilatado
- Disco óptico, mácula, vasculatura y periferia normales OU
CURSO CLÍNICO
El examen y la historia del paciente eran consistentes con FES. La puntuación posterior del paciente de 20/24 en la Escala de Somnolencia de Epworth aumentó la sospecha clínica de FES en el contexto de la AOS. Aunque el paciente no se quejaba de síntomas, es importante evaluar la tensión de los párpados en cualquier paciente sometido a una posible cirugía de párpados. Se remitió a un especialista del sueño y se programó un seguimiento.
El paciente fue posteriormente diagnosticado de AOS y regresó a la clínica dos meses después de comenzar el tratamiento con CPAP. Aunque la queja principal del paciente era la ptosis, se le explicó que sería necesario corregir la laxitud de sus párpados antes de cualquier cirugía de ptosis. El paciente se sometió a una tira tarsal lateral superior e inferior en el lado derecho. Cuatro meses más tarde, el paciente se sometió a una corrección de la ptosis del párpado superior derecho.
Discusión
El síndrome del párpado caído (SEF) es un trastorno oftalmológico caracterizado por la laxitud de los párpados superiores que conduce a la eversión espontánea de los párpados durante el sueño y otras actividades. Por lo general, se asocia con varias afecciones sistémicas no oftalmológicas, como la apnea obstructiva del sueño (AOS) y la obesidad, y provoca importantes comorbilidades oftálmicas de la conjuntiva, la córnea, el párpado y la película lagrimal.
Prevalencia
La FES se describió originalmente en hombres obesos de mediana edad con conjuntivitis papilar en el contexto de párpados superiores elásticos y flexibles. Aunque todavía se diagnostica con mayor frecuencia en hombres con sobrepeso de entre 40 y 69 años de edad, la afección también se ha notificado en una población de pacientes más amplia, que incluye a mujeres y niños. El diagnóstico de FES es frecuente en pacientes con afecciones comórbidas como la obesidad, la hipertensión, la diabetes, la hiperlipidemia, la hiperglicinemia, el síndrome de Down y las afecciones que provocan un frotamiento crónico de los ojos (por ejemplo, psoriasis, consumo de cocaína, fascitis nodular epibulbar, etc.).
Una de las asociaciones comórbidas más fuertes en el SEA es con la AOS, que puede tener implicaciones tanto diagnósticas como terapéuticas. Gonnering y Sonelland describieron por primera vez una asociación entre ambas afecciones en 1987. Varios estudios han descrito la prevalencia de la AOS en pacientes con SAE y han descubierto que entre el 31,3% y el 96% de los pacientes con SAE tienen también AOS. Además, una revisión sistemática que detallaba la relación inversa (la prevalencia del SAE en pacientes con AOS) descubrió que hasta el 45,2% de los pacientes con AOS padecían SAE. No se puede exagerar la importancia de las pruebas de sueño obligatorias para cualquier paciente con síndrome del párpado caído. Dado que la obesidad, el sexo masculino y la edad son factores de riesgo independientes tanto para la AOS como para el SAE, la causalidad de la relación es menos clara. Sin embargo, se sabe que las posturas de los pacientes al dormir, a menudo afectadas por la AOS, pueden determinar la lateralidad de sus síntomas. Es decir, el ojo afectado por el SAE suele corresponder al lado en el que duerme el paciente. Si el paciente alterna los lados o duerme boca abajo, ambos ojos pueden verse afectados. Además, a medida que aumenta la gravedad de la AOS, medida por el índice de apnea-hipopnea, aumenta la probabilidad de que se produzca el SAE.
Los pacientes con SAE suelen presentar molestias oculares inespecíficas que suelen ser unilaterales, pero pueden ser bilaterales. Pueden mencionarse la irritación, el lagrimeo, la secreción, el picor, la sensación de cuerpo extraño y el malestar general del ojo. La naturaleza inespecífica de estas molestias hace que con frecuencia se pierda el diagnóstico, lo que prolonga el curso clínico del paciente.
Patofisiología
Se cree que la fisiopatología del SEA y las comorbilidades oculares que se encuentran con frecuencia están causadas principalmente por una irritación mecánica. Se presume que el insulto inicial es una lesión mecánica crónica por eversión y/o roce del párpado. Varios autores han especulado que estas fuerzas mecánicas pueden conducir a la pérdida de elasticidad del tarso debido a la isquemia-reperfusión inducida por la presión, a las anomalías de la elastina, a la descomposición enzimática de la elastina, a la aposición anormal del párpado, a la predisposición genética o a alguna combinación de ellas. Sea cual sea el mecanismo, el aumento de la laxitud de los párpados hace que los ojos sean propensos a la exposición por eversión nocturna y lagoftalmos. La eversión nocturna prolongada y frecuente da lugar a una queratopatía por exposición que se observa casi universalmente en estos pacientes. La irritación e inflamación crónicas de la córnea pueden evolucionar hacia la cicatrización y la neovascularización. Una de las complicaciones corneales más graves asociadas al SAE es el queratocono, que se ha detectado en el 4% al 32% de los pacientes que padecen SAE. Además, se observa con frecuencia una irritación crónica de la conjuntiva que se manifiesta como conjuntivitis papilar, así como meibomitis, ptosis de pestañas y pérdida de paralelismo de las mismas. En la Tabla 1 se resume la variedad de patología oftálmica que puede estar asociada al SEA.
Tabla 1. Hallazgos oculares asociados al SEA
Párpado
. laxitud del párpado |
Córnea
|
Esclerótica/Conjuntiva
|
Otros
|
Diagnóstico
El diagnóstico del FES se realiza clínicamente, definido en términos generales como párpados superiores gomosos, maleables y fácilmente evertibles. Muchos autores han intentado definir el síndrome de forma más estrecha y precisa; se han propuesto criterios de diagnóstico que incluyen mediciones objetivas de los hallazgos clínicos como la distracción horizontal, el snapback y la tracción vertical del párpado. Iyengar et al. midieron la laxitud del párpado superior de una serie de pacientes y demostraron que había una diferencia estadísticamente significativa en la medición de la distracción del párpado anterior en los ojos sintomáticos de los pacientes frente a los ojos asintomáticos. Independientemente de los criterios específicos que se consideren, el diagnóstico de FES debe considerarse cuando un paciente presenta cualquiera de los síntomas enumerados en la tabla 1 en el entorno de párpados superiores sueltos y fácilmente evertibles.
Tratamiento
El tratamiento del SEA depende tanto de la gravedad de los síntomas del paciente como, si está presente, del tratamiento de la AOS subyacente de los pacientes. Inicialmente, se puede utilizar un tratamiento conservador que incluya protectores oculares y una pomada lubricante por la noche. Los protectores evitan la eversión nocturna de los párpados y suelen dar lugar a una rápida resolución de los síntomas. Además, el tratamiento de la apnea del sueño con CPAP por sí solo dará lugar a la resolución de los síntomas. La intervención quirúrgica consiste en tensar los párpados eliminando el exceso de tejido. Se han utilizado varios métodos quirúrgicos que incluyen la escisión en cuña de espesor total, la tira tarsal medial/lateral y la plicatura del tendón cantal medial/lateral. Hay pruebas que sugieren que las cirugías de plicatura de la tira tarsal y del tendón cantal muestran un mejor resultado a largo plazo en términos de recurrencia de los síntomas en comparación con la escisión en cuña de espesor total. Es importante señalar que, dado que el SAE puede ser el síntoma de presentación en un paciente con AOS, el paciente debe ser remitido a una polisomnografía antes de la intervención quirúrgica para el SAE. La cirugía sólo debe considerarse una vez que se haya tratado la AOS del paciente, ya que, de lo contrario, las mismas tensiones mecánicas «estirarán» los párpados del paciente, lo que hará necesario un tratamiento adicional y una reparación quirúrgica. Además, el tratamiento de la laxitud del párpado es necesario antes de tratar cualquier anomalía coexistente del párpado como la ptosis, ya que la inestabilidad de un párpado laxo puede conducir a resultados quirúrgicos impredecibles.
Diagnóstico: Síndrome del párpado flácido
Epidemiología
. |
Signos
|
Síntomas
|
Tratamiento
|
Diagnóstico diferencial para el síndrome del párpado flácido
- Conjuntivitis crónica
- Conjuntivitis virginal, conjuntivitis papilar gigante, queratoconjuntivitis límbica superior, conjuntivitis tóxica
- Canaliculitis
- Ectropión involutivo
- Obstrucción del conducto nasolagrimal
- Carcinoma de células sebáceas
- Pham, Thu T., y Julian D. Perry. «Síndrome del párpado caído». Current opinion in ophthalmology 18.5 (2007): 430-433.
- Culbertson, William W., y H. Bruce Ostler. «El síndrome del párpado caído». American journal of ophthalmology 92.4 (1981): 568-575.
- Paciuc, Miguel, y María Elena Mier. «Una mujer con el síndrome del párpado caído». American journal of ophthalmology 93.2 (1982): 255-256.
- Gross, Robert H., y Mark J. Mannis. «Síndrome del párpado caído en un niño con conjuntivitis unilateral crónica». American journal of ophthalmology 124.1 (1997): 109-110.
- Ezra, Daniel G., Michèle Beaconsfield, y Richard Collin. «Síndrome del párpado flácido: estirando los límites». Survey of ophthalmology 55.1 (2010): 35-46.
- Gonnering, Russell S., y Paula R. Sonneland. «Disfunción de las glándulas de Meibomio en el síndrome del párpado caído». Ophthalmic Plastic & Reconstructive Surgery 3.2 (1987): 99-104.
- McNab, Alan A. «The eye and sleep apnea». Sleep medicine reviews 11.4 (2007): 269-276.
- Huon, Leh-Kiong, et al. «La asociación entre las enfermedades oftalmológicas y la apnea obstructiva del sueño: una revisión sistemática y meta-análisis». Sleep and Breathing (2016): 1-10.
- Acar, Mutlu, et al. «Evaluación de la superficie ocular en pacientes con síndrome de apnea-hipopnea obstructiva del sueño». Sleep and Breathing 17.2 (2013): 583-588.
- Schlötzer-Schrehardt, Ursula, et al. «La patogénesis del síndrome del párpado caído: participación de las metaloproteinasas de la matriz en la degradación de las fibras elásticas.» Ophthalmology 112.4 (2005): 694-704.
- Pihlblad, Matthew S., y Daniel P. Schaefer. «Laxitud de los párpados, obesidad y apnea obstructiva del sueño en el queratocono». Cornea 32.9 (2013): 1232-1236.
- Iyengar, Srinivas S., y Jemshed A. Khan. «Cuantificación de la laxitud del párpado superior en el síndrome del párpado flojo sintomático mediante la medición de la distracción del párpado anterior». Ophthalmic Plastic & Reconstructive Surgery 23.3 (2007): 255.
- Ezra, Daniel G., et al. «Long-term outcomes of surgical approaches to the treatment of floppy eyelid syndrome». Ophthalmology 117.4 (2010): 839-846.
Formato de citación sugerido
Kennamer-Chapman RM, Allen RC. Floppy Eyelid Syndrome. EyeRounds.org. 19 de julio de 2016; Disponible en: http://EyeRounds.org/cases/240-floppy-eyelid-syndrome.htm
Leave a Reply